Другие патологии ушных раковин
Торчащие ушные раковины
Лопоухость, оттопыренные ушные раковины – самая распространенная форма врожденных деформаций ушных раковин. Признано, что анатомическими предпосылками торчащих ушных раковин могут быть: недостаточная степень выраженности или полное отсутствие противозавитка, избыточная высота хряща углубления ушной раковины или сочетание этих признаков.
Складывающиеся ушные раковины.
В литературе данная деформация описывается под несколькими наименованиями: складывающееся ухо, уплощенное ухо, чашеобразная или чашевидная ушная раковина, кошачье, улиткообразное ухо, висячее ухо. В более легкой форме данная деформация характеризуется недоразвитием верхней ножки противозавитка, уплощением и нависанием впереди верхнего отдела завитка, а в более выраженной форме – ушная раковина уменьшена, завиток укорочен и прикрывает верхнюю часть углубления ушной раковины.
По мнению ряда авторов, при складывающихся ушных раковинах, наряду с деформацией хряща имеет место дефект тканей верхнего полюса с наружной поверхности, а также избыток кожи над завитком с внутренней поверхности ушной раковины.
Методы лечения
В данном разделе указаны основные из применяемых методик устранения дефектов и деформаций ушных раковин врожденной или приобретенной этиологии, выбор оперативного вмешательства зависит от степени выраженности патологии и состояния окружающих тканей.
Устранение врожденной деформации торчащих ушных раковин.
1. По Eithner в модификации Груздевой.
Производится разрез кожи по задней поверхности ушной раковины в виде латинской буквы «S» , начиная его от заушной борозды в области верхнего полюса, продолжая вниз по ямке противозавитка до верхних отделов мочки. Разрез находится на расстоянии 1,5-2см. от края завитка в зависимости от размеров ушной раковины. Далее отслаиваем кожу задней поверхности ушной раковины до края завитка и основания конхеальной ямки. С наружной поверхности ушной раковины на внутреннюю по линии намеченной раствором бриллиантовой зелени вводим 3 иньекционные иглы, отмечающие границу конхеальной ямки с противозавитком. Через эти три точки проводим сквозной разрез хряща. Тупоконечными ножницами отслаиваем кожу конхеальной ямки ушной раковины до уровня начальных отделов ножки завитка. Такая широкая отслойка необходима для равномерного распределения избытков ее, появляющейся после иссечения участков хряща. Затем иссекаем участок хряща серповидной формы из верхних отделов и на всем протяжении. Необходимо отметить, что локализация наибольшей ширины иссекаемого участка хряща зависит от локализации преобладающего увеличения конхеальной ямки ушной раковины. Затем дополнительно иссекаем участок хряща серповидной формы из верхних отделов конхеальной ямки на границе с нижней ножкой противозавитка и участок хряща треугольной формы из нижних отделов конхеальной ямки (рис.1а). Отсутствие характерного сопротивления при приближении ушной раковины к сосцевидному отростку является критерием правильного иссечения хряща. Противозавиток подшиваем к хрящу конхеальной ямки отдельными узловыми швами. Кожа заушной складки не иссекается. На края раны накладываем непрерывный шов. Далее фиксируем три марлевых валика смазанных вазелиновым маслом шириной не более 1 см. в конхеальной и ладьевидной ямках и на задней поверхности ушной раковины во избежание образования гематом в послеоперационном периоде и равномерного распределения кожи в области иссеченных участков хряща.
2. По Converse в модификации Груздевой.
Особенностью данного метода, в отличие от предыдущего – производим второй сквозной разрез хряща ушной раковины по краю завитка отступая 0,5 см от края завитка. По всей длине в верхнем полюсе ушной раковины разрезы сходятся. Тупоконечными ножницами отслаиваем кожу на 0,5 см вдоль всего противозавитка. Далее формируем дупликатуру хряща по типу «рога изобилия» (рис.1б). Для формирования противозавитка и верхней ножки используем наложение непрерывного матрацного шва на края сегмента хряща на всем его протяжении, с таким расчетом чтобы в области соответствующей противозавитку края сегмента хряща соприкасались друг с другом, образуя трубку, а в области соответствующей верхней ножке противозавитка образовывали желоб.
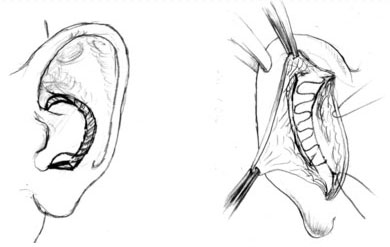
Рисунок 1. Устранение врожденной деформации торчащих ушных раковин. Метод Eithner и Convers в модификации Груздевой.
Необходимо отметить, что оба сквозных разреза хряща должны иметь дугообразное направление, только в этом случае сформированный противозавиток и его верхняя ножка будут иметь изогнутую форму.
Далее производили иссечение участка хряща конхеальной ямки аналогично ранее описанному способу.
Устранение врожденной деформации складывающихся ушных раковин.
По методике Stephenson в модификации Кручинского.
Дугообразный разрез кожи начинаем на задней поверхности ушной раковины в пределах деформации завитка. Кожный лоскут мобилизуем. Тупоконечными ножницами отслаиваем кожу с обеих сторон завитка, выделяя весь хрящ отдела ушной раковины. Затем хрящ рассекаем продольно в нескольких местах, слегка сходящихся книзу разрезами длинной 0,5-1см. и расчленяем хрящ на 4-5 полос шириной в средней 0,5-0,8 см. Разрезать хрящи необходимо с таким расчетом, чтобы в средней части ушной раковины осталась полоска, которая в дальнейшем будет служить опорой для самого верхнего полюса ушной раковины (рис.2).
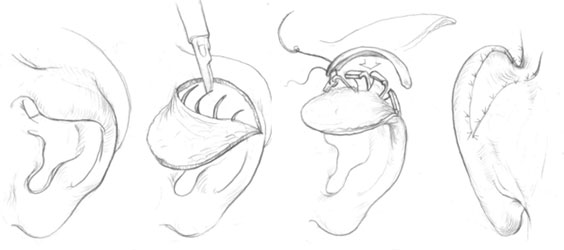
Рисунок 2. Устранение врожденной деформации складывающихся ушных раковин по Stephenson в модификации Кручинского.
Рассеченный хрящи обычно расходятся в стороны, расширяя тем самым, восстанавливаемую часть ушной раковины. Однако эти полоски по-прежнему остаются согнутыми. Для того, чтобы их выровнять, на каждой полоске хряща мы производим насечки, таким образом, свернутая часть хряща расправляется. Далее, у основания конхеальной ямки иссекаем полоску хряща длинной не менее деформированной части ушной раковины и фиксируем эту полоску по верхнему и переднему краю рассеченных участков хряща. Далее формируем складку противозавитка. Для этого хрящ в соответствующем месте при помощи пинцета сгибаем в складку и фиксируем при помощи непрерывного матрасного шва, затем кожу, ранее отвернутую, возвращаем на место. Рану зашиваем и кожу распределяем таким образом, чтобы равномерно выстлать весь рельеф ушной раковины. Накладываем непрерывный шов на кожу. Для моделирования формы ушной раковины в послеоперационном периоде используем марлевые валики пропитанные вазелиновым маслом. По ходу борозды под сформированным завитком проводим 2 матрасных шва в петли которых укладываем валик. Швы натягиваем и фиксируем. В заушной складке также помещаем валик из марли над которым завязываем матрасные швы. Это необходимо не только с целью профилактики гематом, мацерации кожи, от соприкосновения кожных поверхностей, но главным образом, для моделирования формы ушной раковины. Удаляют валики не ранее, чем через 12 дней после операции.
Устранение дефекта и деформации завитка ушной раковины.
Недостающую кожную часть завитка восстанавливают лоскута с заушной или сосцевидной областей, в том случае если имеется их рубцовая деформация, то возможно перемещение лоскута с предушной области, а хрящевая часть завитка восстанавливается за счет хрящевого аутотрансплантата забранного из конхеальной ямки неповрежденной ушной раковины. Освежаем край дефекта ушной раковины, мобилизуем кожу на внутренней поверхности ушной раковины и по нижнему краю сосцевидной области. Определяем истинный размер дефекта. Далее по имеющимся размерам выкраиваем кожный лоскут на ножке обращенной кверху, у места прикрепления завитка. Лоскут мобилизуем и укладываем в сфромированный дефект, таким образом, чтобы ножка лоскута формировала верхний полюс ушной раковины (рис.3а-г). При необходимости ножка лоскута может остаться провисной. В таком случае, под основание ножки лоскута подкладывается йодоформная турунда. Фиксируем отдельными узловыми швами нерассасывающейся нитью 4-5/0.
Области забора лоскута производим широкую мобилизацию и ушиваем послойно. Далее, через 1,5-2 мес проводим 2 этап. Отсекаем ножку ножку лоскута, формируем в лоскуте тоннель, укладываем в него забранный хрящевой аутотранмсплантат таким образом, чтобы изгиб трансплантата соответствовал кривизне этого участка завитка ушной раковины. Фиксируем трансплантат по краям к хрящу завитка рассасывающейся нитью 4/0, иссекаем избытки ножки лоскута, ушиваем раны нерассасывающейся нитью 5/0 (рис.3д-е).
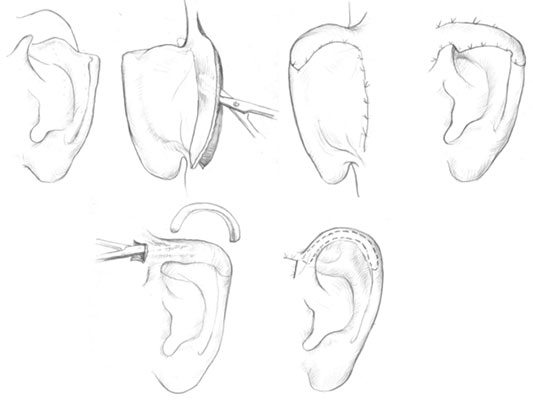
Рисунок 3. Устранение дефекта завитка ушной раковины. а)-г) – первый этап. д),е) – второй этап.
Накладываем легкую повязку во избежание ишемии перемещенных тканей лоскута.
Устранение деформации средней трети ушной раковины по Diffenbach.
Предложенным способом возможно устранять дефекты различных отделов ушной раковины при условии наличия неповрежденных кожных покровов сосцевидной области.
Освежаются края дефекта ушной раковины, иссекаются рубцовые ткани.
Ушная раковина прижимается к сосцевидной области и по форме дефекта намечаются края разреза кожи сосцевидной области. К внешним краям разреза кожи сосцевидной области фиксируется вворачивающимися швами фиксируется задний край кожного разреза дефекта ушной раковины. Передний край дефекта ушной раковины фиксируется непрерывным швом к внутреннему краю разреза кожи сосцевидной области. Вторым этапом операции через 1,5-2 мес (рис.4а,б). В сосцевидной области выкраивается кожно-жировой лоскут, который мобилизуется. Отсекается задний край дефекта ушной раковины, лоскут дублируется, заворачивается в заушную область и фиксируется по заднему краю дефекта ушной раковины. Донорская зона укрывается путем смещения в зону дефекта окружающих кожных лоскутов. Продлеваем разрезы от дефекта вверх и вниз, таким образом, чтобы сформировать 2 скользящих лоскута, которые перемещаем и ушиваем между собой (рис.4в,г).
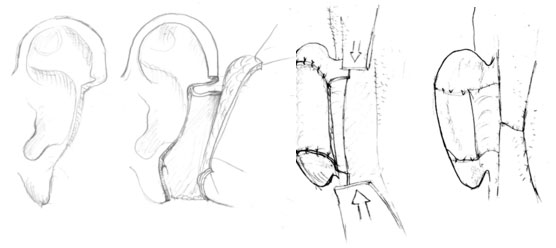
Рисунок 4. Устранение деформации средней трети ушной раковины по Diffenbach. а),б) – первый этап. в),г) – второй этап.
Устранение деформации нижней трети ушной раковины.
Освежаются края дефекта ушной раковины, иссекаются рубцовые ткани. По форме и размеру дефекта ушной раковины намечаются кожно-жировой лоскут в сосцевидной области с основанием у нижнего полюса ушной раковины. Далее лоскут мобилизуется и перемещается в зону сформированного дефекта ушной раковины таким образом, чтобы ножка лоскута формировала мочку ушной раковины. Перемещенный лоскут фиксируется отдельными узловыми швами (рис.5а-в). Края раны в зоне забора лоскута широко мобилизуются и при необходимости производится дополнительный разрез в затылочной области для устранения натяжения в краях раны, ушиваемой донорской зоны. При необходимости для устранения дефекта донорской зоны берется расщепленный кожный трансплантат, по форме дефекта. Фиксируется в зоне забора лоскута. В тех случаях, когда дефект включает в себя нижнюю ножку противозавитка и пациент отказывается от проведения дополнительных разрезов возможно проведение операции в два этапа. Первым этапом фиксируем дефект к лоскуту сосцевидной области, в зону дефекта противозавитка укладываем хрящевой аутотрансплантат. Вторым этапом через 1,5-2 месяца отводим сформированню нижнюю треть ушной раковины и на образовавшиеся раневые поверхности укладываем расщепленные аутодермотрансплантаты с бедра (рис.5г-е).
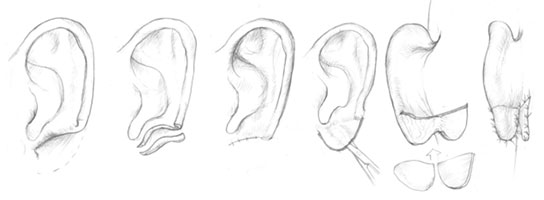
Рисунок 5. Устранение дефекта нижней 1/3 ушной раковины. а)-в) – первый этап. г)-е) – второй этап
Двухэтапный метод устранения дефектов более 1/3 ушной раковины.
Данная методика показана пациентам с дефектом ушной раковины более 1/3 длины с нарушением каркасной функции хряща ушной раковины с неповрежденными кожными покровами заушной и сосцевидной областей. В качестве каркаса используем индивидуально изготовленный силиконовый имплантат. Разрез производится по имеющимся рубцам. Раскрываем дефект ушной раковины, выделяем край хряща ушной раковины на ширину фиксации силиконового имплантата. Далее продлеваем разрезы в заушную и сосцевидную области таким образом, чтобы образовавшийся лоскут мог служить покрытием для силиконового имплантата, т.е. полностью заместить дефект кожных покровов ушной раковины.
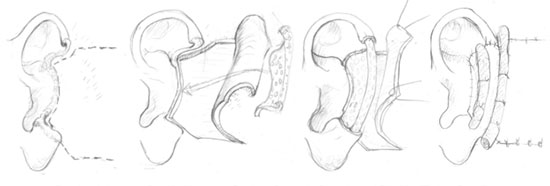
Рисунок 6. Двухэтапный метод устранения дефектов более 1/3 ушной раковины с помощью силиконового имплантата. I этап – подготовка дефекта, установка силиконового имплантата.
Далее устанавливаем силиконовый имплантат и фиксируем его к хрящу ушной раковины, так как имплантат смоделирован по гипсовой модели и с учетом толщины кожных покровов и рубцов, фиксация осуществляется по принципу «ключ-замок» и отдельными узловыми швами рассасывающейся нитью 4-5/0. далее прижимаем имплантат к сосцевидной области и фиксируем над ним кожный лоскут. За счет эластичности имплантат легко изгибается и не вызывает образования пролежней на покрывающем его кожном лоскуте. Может быть осуществлена дополнительная фиксация марлевыми валиками (рис.6).
Второй этап может быть уже проведен через 4-6 недель при активной тренировки ножки лоскута путем накладывания и фиксации на нее давящей повязки
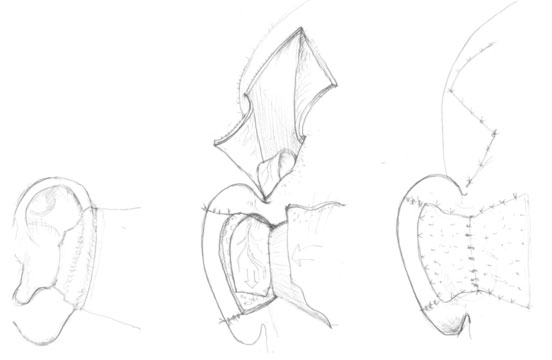
Рисунок 7. Двухэтапный метод устранения дефектов более 1/3 ушной раковины с помощью силиконового имплантата. II этап – отведение ушной раковины, формирование заушной складки.
Второй этап заключается в отведении фиксированной ушной раковины. Отступя от края силиконового имплантата не менее 1 см производим разрез кожи и подкожно жировой клетчатки ножки лоскута, до уровня ложа силиконового имплантата, поднимаем силиконовый имплантат вместе с фиксированным на нем кожным лоскутом. Оборачиваем частью кожного лоскута сформированный с помощью имплантата завиток ушной раковины. Далее производим Z-образный разрез в височной области, выделяем поверхностный листок височной фасции с питающими сосудами (поверхностной височной артерией) и выкраиваем фасциальный лоскут в соотношении по длине с силиконовым имплантатом как 1:1,5, а по ширине как 1:1. укрываем заднюю поверхность силиконового имплантата фасциальным лоскутом, фиксируем его. Рану в височной области ушиваем отдельными узловыми швами 3/0. В заушную складку укладываем 2 расщепленных аутодермотрансплантата, фиксируем их силиконовой повязкой. Накладываем давящую бинтовую повязку (рис.7).


